#POCUS y #SoMe4MV en #PedsICU
🔊en Ventilación Mecánica 🫁
Abro hilo, iniciamos, y abiertos los comentarios:
🔊en Ventilación Mecánica 🫁
Abro hilo, iniciamos, y abiertos los comentarios:

Esta información tuvimos el gusto de compartirla en el IV Curso Internacional de Medicina Intensiva Pediátrica dentro del XVI Congreso Internacional de Medicina Intensiva organizado por la @sopemi_org.
Gracias por la invitación. Ahora si, entremos en materia.
Gracias por la invitación. Ahora si, entremos en materia.

Los objetivos planteados en tres puntos:
Relacionar el Ultrasonido Pulmonar (LUS) y la Ventilación Mecánica (VM).
Conocer guías y monitoreo que nos ofrece el POCUS en VM y mencionar elementos evaluables por LUS.
Relacionar el Ultrasonido Pulmonar (LUS) y la Ventilación Mecánica (VM).
Conocer guías y monitoreo que nos ofrece el POCUS en VM y mencionar elementos evaluables por LUS.

Con fines de evaluación POCUS hablaremos del #ABCDE en relación a la VM.
A #Airway Vía aérea.
B #Breathing Ultrasonido Pulmonar.
C #FoCUS.
D #Diafragma.
E #Extubación
Y una letra más... (lo verán al final).
Y claro, empezaremos con la A

A #Airway Vía aérea.
B #Breathing Ultrasonido Pulmonar.
C #FoCUS.
D #Diafragma.
E #Extubación
Y una letra más... (lo verán al final).
Y claro, empezaremos con la A


Y es que antes de usar ventilación mecánica invasiva, debes tener intubado a tu paciente. Claro, puedes usar dispositivos supraglóticos inicialmente o transitoriamente, pero nos enfocaremos directo al estándar que es la intubación endotraqueal.
Una intubación segura influye...
Una intubación segura influye...

Hemos aprendido en pediatría a calcular el tamaño del tubo endotraqueal a ciegas, con fórmulas. Una de las clásicas para tubo endotraqueal con globo:
(Edad/4) + 3.5
El resultado nos dará el diámetro interno a utilizar. Pero esto es un estimado.
(Edad/4) + 3.5
El resultado nos dará el diámetro interno a utilizar. Pero esto es un estimado.

Tenemos cuadros clínicos donde la fórmula puede ser poco útil: desnutrición severa, cardiopatías con desnutrición, acondroplasia o diferentes dismorfirmos, escoliosis torácica y lumbar, retraso global en el neurodesarrollo. La fórmula no fue desarrollada para estas patologías.
¿A qué podemos recurrir? No le veo error a la respuesta.
La pregunta sería ¿prefieres calcular el tubo o medir el tubo? Y es que con el uso de POCUS en Vía Aérea #Airway podemos saber el tamaño a utilizar. Recuerda que el Ultrasonido nos da el tamaño del diámetro externo. 

Con está información busca en la marca comercial del tubo endotraqueal que estés utilizando la medida de diámetro interno a la cual es equiparable. No cometas el error de pensar que tu medición te da el diámetro interno. #Mistake
Cuando intubamos, clásicamente habíamos utilizado el #estetoscopio. Y si teníamos a la #capnografía (#EtCO2) pues mucho mejor. Pero ¿existe algo mejor que el estetoscopio para corroborar una intubación? Adivinaste, el POCUS, que tiene mayor sensibilidad y especificidad. 

Entonces si la intubación endotraqueal es un procedimiento que mal realizado pone en peligro de muerte al paciente ¿por qué seguimos auscultado en vez de insonar?
Y es que una imagen vale más que 100 palabras. En el curso de #USPed a residentes de terapia intensiva hemos logrado incrementar el uso de POCUS en un procedimiento que debe ser #seguro para el paciente. Si a mi me intubas, usa las herramientas costo-efectivas que mejor resulten. 



El video. Mira la velocidad en la que se determina la intubación esofágica, y se avisa al médico encargado de la intubación. Quien toma medidas al respecto.
#Aclaración: video tomado con consentimiento, compartido con consentimiento, y mostrado únicamente con fines educativos.
#Aclaración: video tomado con consentimiento, compartido con consentimiento, y mostrado únicamente con fines educativos.
Segunda parte. Es importante insonar el ambos pulmones, y el IZQUIERDO principalmente para descartar intubación selectiva.
#Aclaración: "es información médica para fines de enseñanza y mejorar a más pacientes. Si usted no es del área de la salud, omita comentarios no productivos"
#Aclaración: "es información médica para fines de enseñanza y mejorar a más pacientes. Si usted no es del área de la salud, omita comentarios no productivos"
Con el equipo de #Aventho se están realizando aparte de artículos, conferencias y cursos infografías de acceso libre. Aquí la Dra @KarlaM_Hdz y su redactor les compartimos un resumen de POCUS en vía aérea y ahora si, regresamos a VM.
Pues vámonos de nuevo al ABCDE, donde en la B de #Breathing hablaremos de Ultrasonido Pulmonar.
#LUS
#LUS

Mencionaremos razones para utilizar el ultrasonido.
¿Te gustaría agregar alguna? Adelante, aquí aportamos y compartimos.
"Oye David, pero el Ultrasonido es operador dependiente, eso limita"
Lea con atención mi respuesta a ese comentario:
¿Te gustaría agregar alguna? Adelante, aquí aportamos y compartimos.
"Oye David, pero el Ultrasonido es operador dependiente, eso limita"
Lea con atención mi respuesta a ese comentario:

"Todo es operador dependiente" como dice mi amigo @javierponce76.
La integración de la información clínica es operador dependiente. La preparación y capacitación es la diferencia.
La persona que conoce #POCUS sabe que le permite evaluar más que sólo pulmón. Mejorando resultados.
La integración de la información clínica es operador dependiente. La preparación y capacitación es la diferencia.
La persona que conoce #POCUS sabe que le permite evaluar más que sólo pulmón. Mejorando resultados.
Sabemos que la ventilación mecánica se utiliza por diferentes enfermedades y circunstancias. No todos los lugares tienen acceso a ventilación no invasiva que pueda evitar una intubación. También, cada paciente tendrá diferentes respuestas a los manejos establecidos. 

Ahora ¿qué teníamos para evaluar la #PEEP en VM en contexto de SDRA #ARDS? El US se agrega como una más de las mediciones directas.
Espirometría: no siempre disponible.
Curva presión/volumen: paciente debe estar sedado, sin esfuerzo respiratorio, y es una análisis global.
Espirometría: no siempre disponible.
Curva presión/volumen: paciente debe estar sedado, sin esfuerzo respiratorio, y es una análisis global.

Tomografía: tiene que movilizar al paciente al tomógrafo con sus potenciales riesgos, incrementa costos, ocupa radiación.
Tomografía por impedancia electrónica y monitoreo de presión esofágica: incrementa costos, poca disponibilidad.
Tomografía por impedancia electrónica y monitoreo de presión esofágica: incrementa costos, poca disponibilidad.

Aquí tenemos a @FisioPocus de #Fisioterapia Intensiva realizando POCUS para valorar el patrón pulmonar con una estrategia de PEEP incremental. Mírelo por usted mismo y vea la respuesta:
Aprovechando: "ponga su UCI en Movimiento".
Aprovechando: "ponga su UCI en Movimiento".
Recuerde cuidar metas de protección pulmonar, claro que vigilar la presión de distensibilidad (o delta de presión si en modalidad Presión A/C).
Y que belleza, con el US puede realizar un FoCUS que le permita ver si el corazón no está recibiendo alguna repercusión. Primera parte.
Y que belleza, con el US puede realizar un FoCUS que le permita ver si el corazón no está recibiendo alguna repercusión. Primera parte.

Anestesiología avanza enorme en US. Variedad de estudios demuestran la presencia de atelectasias por FiO2 alto y cirugías abdominales. Con estrategias de FiO2 bajo se ha visto un descenso en la aparición de atelectasias ¿y como las encontraron? No Rx, si US. 

La resistencia se quita con evidencia. Muchos han esuchado: "el POCUS es moda, el POCUS es operador dependiente, hay falta de reproducibilidad, etc. etc."
Pero un score numérico nos ha ayudado, y también en pediatría aunque con mucha menor evidencia que en adultos.
Pero un score numérico nos ha ayudado, y también en pediatría aunque con mucha menor evidencia que en adultos.

El Lung Ultrasound Score. Coloqué el 0 a 36 para recordales la calificación mínima y máxima con ese puntaje. Y es que ha mostrado correlación negativa con los valores de PaO2/FiO2, se incrementa en el tiempo en pacientes que no sobreviven, aumenta en episodios de neumonía y más. 
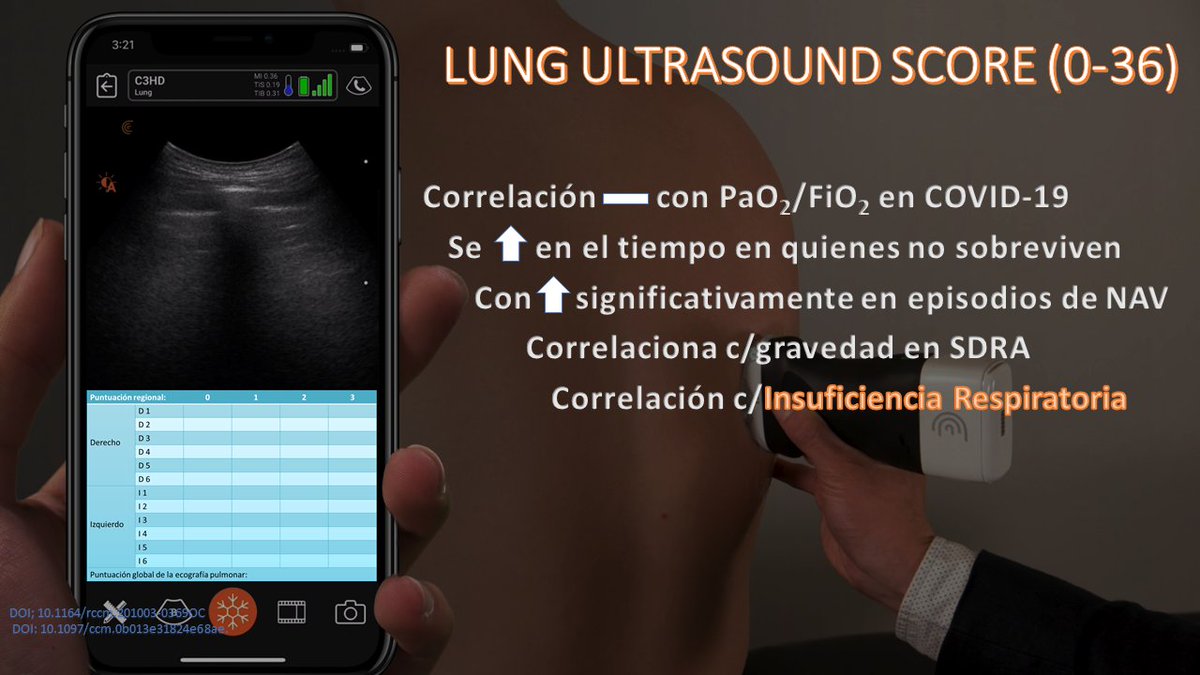
Por lo que este score lo verás hasta en la sopa. En la imagen las características para puntearlo de 0 a 3.
¿Existen otros "scores"? Claro, el B plus y el B-lines.
¿Existen otros "scores"? Claro, el B plus y el B-lines.
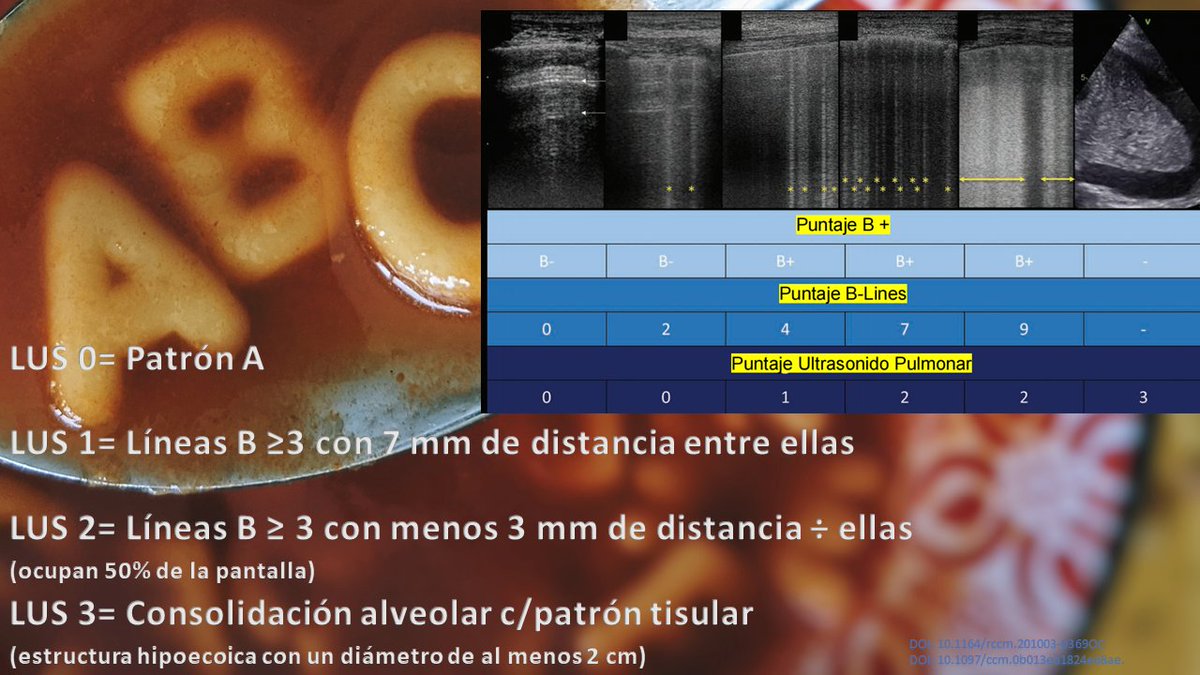
Aquí un clip con puntuación de 20:
Y los neonatos también han recibido el beneficio del POCUS pulmonar, ya que se utiliza para valorar que pacientes requieren surfactante. Ojo, en ese estudio la puntuación fue al revés que en el Lung Ultrasound Score. 

Pronación temprana. Una maniobra útil, barata y accesible.
¿A poco también nos ayuda el US para saber que pacientes se beneficiarán? Así es. La pérdida de aireación en campos posteriores, nos indicará una potencial respuesta.
¿A poco también nos ayuda el US para saber que pacientes se beneficiarán? Así es. La pérdida de aireación en campos posteriores, nos indicará una potencial respuesta.

Y existen propuestas de puntajes de zonas posteriores que buscan detectar a respondedores a largo plazo. Colegas del área de la salud, si conoces o utilizar alguna, por favor, compártela. No me he tomado el tiempo de investigar esa parte. Aquí crecemos juntos.
Ojo, no todo lo que brilla es oro. Ten precaución: no hay imágenes por US para determinar sobredistención pulmonar...
¿O es que no lo hemos investigado más? Te dejo esa interrogante.
¿O es que no lo hemos investigado más? Te dejo esa interrogante.

C de #Circulación, C de FoCUS. No nos extenderemos en este tema, pero pulmón y corazón van de la mano. Si haces insonación pulmonar en ventilación mecánica, realiza insonación cardíaca enfocada de igual manera. Evita #sobrecarga. 



Recuerda que si valoras estructuras cardíacas debes verla en más de una ventana.
La ventana subxifoidea te puede ayudar en:
Pacientes con PEEP que ocasione incapacidad de visualizar ventanas paraesternales y A4C.
EPOC o Asma
Pacientes con drenajes, suturas o vendajes torácicos.
La ventana subxifoidea te puede ayudar en:
Pacientes con PEEP que ocasione incapacidad de visualizar ventanas paraesternales y A4C.
EPOC o Asma
Pacientes con drenajes, suturas o vendajes torácicos.

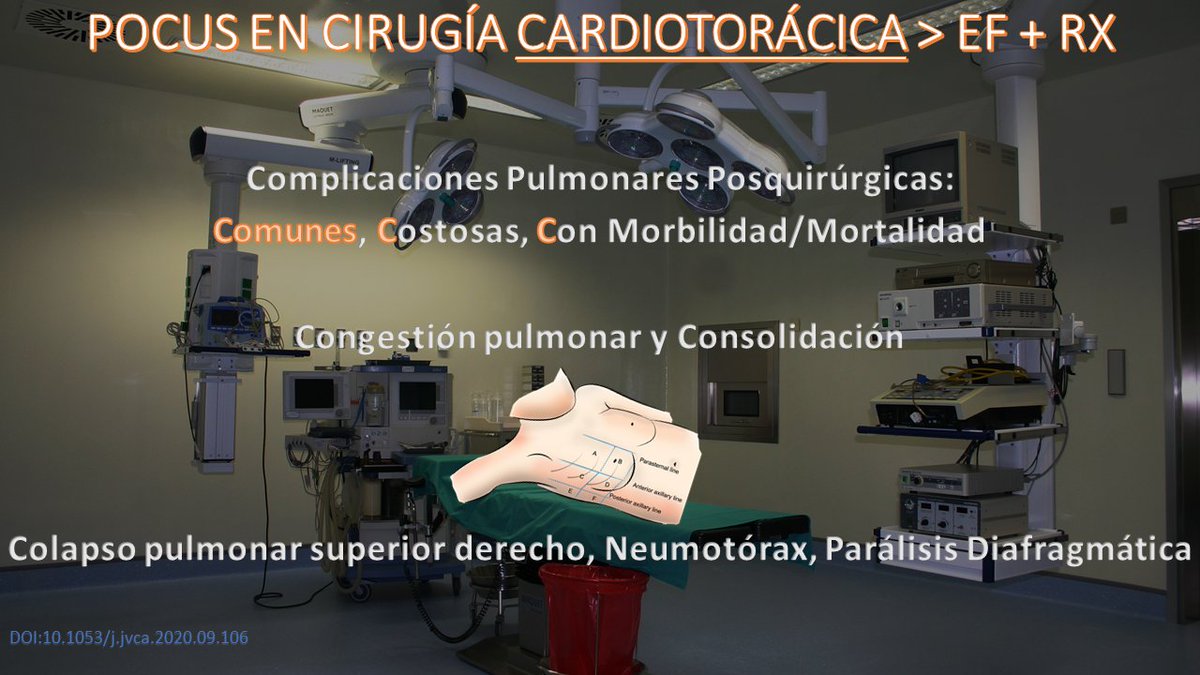
Y en cirugía cardiotorárica POCUS > mejor que exploración física y Rx juntas. POCUS es más útil para detectar congestión pulmonar y consolidaciones, y en menor medida pero + útil que clínica y Rx en colapso pulmonar derecho, neumotórax (por supuesto) y parálisis diafragmática. 
Este músculo (principal de la respiración) está afectado del 60-80% de los pacientes en VM. El #Covid_19 nos incrementó valorar al diafragma en pacientes en VMNI y VM, y es que la disfunción diafragmática inducida por VM es un reto. Mira las imágenes de @DiegoEscarraman: 



Dos índices sonográficos diafragmáticos predicen el retiro de la VM. Empezaremos hablando de excursión diafragmática, la cual valora el desplazamiento diafragmático durante la respiración. Debemos discernir entre si el movimiento es contráctil o es por la presión positiva del VM. 

El otro, la fracción de engrosamiento el cual es un indicador de función y contribución real al esfuerzo respiratorio. 

Mira el engrosamiento en tiempo real. El diafragma es un músculo. Así cuando tu presumes tu bíceps contraído, el diafragma también se contrae cuando respiras.
Y existen otras mediciones diafragmáticas. Poco conocidas, y justo apenas me las preguntaban:
Tiempo de amplitud inspiratoria pico el cual es el tiempo de inicio de la contracción diafragmática a la inspiración máxima.
Tiempo de amplitud inspiratoria pico el cual es el tiempo de inicio de la contracción diafragmática a la inspiración máxima.

Y la Velocidad de contracción diafragmática la cual se obtiene sabiendo la excursión diafragmática y el tiempo inspiratorio.
¿Tu las conoces o utilizas? Sin duda, sería genial nos comentaras de ellas.
¿Tu las conoces o utilizas? Sin duda, sería genial nos comentaras de ellas.
Le dejamos una diapositiva que nos recuerda circunstancias en las cuales debemos sospechar disfunción diafragmática.
Utilizo el paracaídas para hablar de diafragma por la forma que tienen ambos. Ya sabe usted, buscar analogías que transmitan la idea e incrementen su aplicación.
Utilizo el paracaídas para hablar de diafragma por la forma que tienen ambos. Ya sabe usted, buscar analogías que transmitan la idea e incrementen su aplicación.

¿Cómo sospecho debilidad diafragmática si no puedo ver el diafragma? Amigo, recurra usted al recto femoral o al vasto intermedio. Que belleza, valorar otros músculos nos permiten tener una idea de lo que le sucede al diafragma. Segunda parte.
La parte final, te encantará.

La parte final, te encantará.


E de Extubación #Extubation.
En ese momento queremos evitar el #Croup posterior a la extubación. Pues el US tiene mejor sensibilidad y especificidad que la prueba de fuga al desinflar el globo del tubo endotraqueal.

En ese momento queremos evitar el #Croup posterior a la extubación. Pues el US tiene mejor sensibilidad y especificidad que la prueba de fuga al desinflar el globo del tubo endotraqueal.


Existe un incremento en el puntaje-LUS después de una prueba de respiración espontánea (#SBT en inglés) en presencia de edema pulmonar inducido. Pero recuerda que esto puede ser también por des-reclutamiento (una causa pulmonar no resuelta) o pérdida de fuerza muscular. 
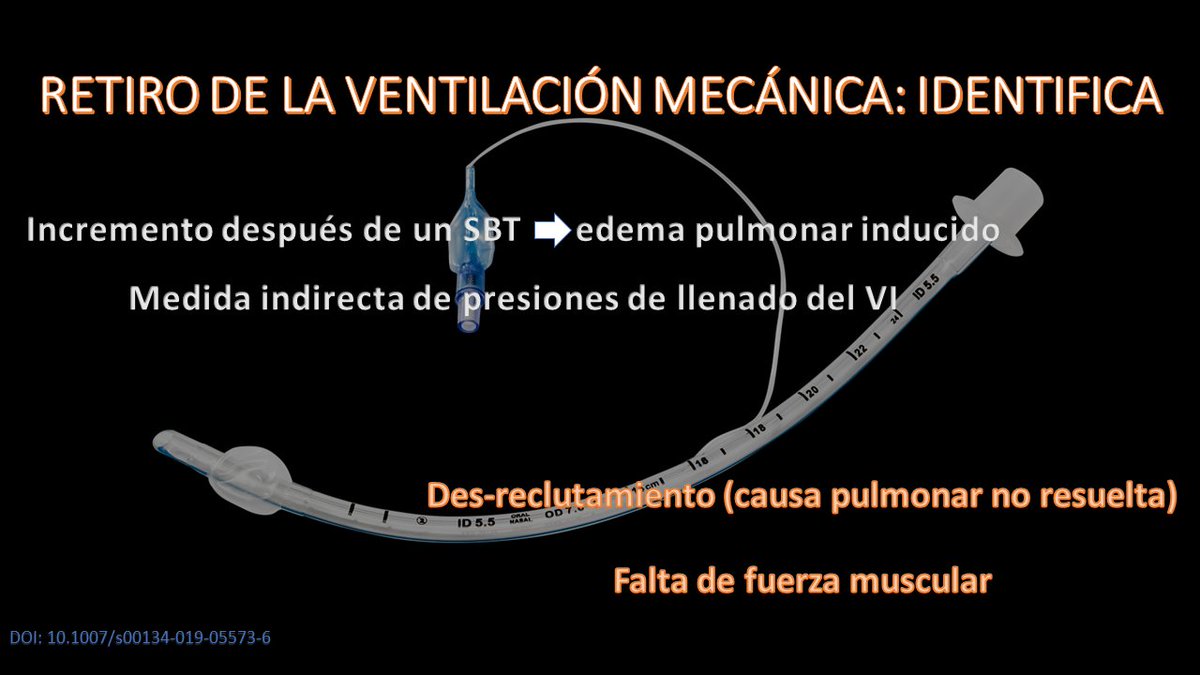
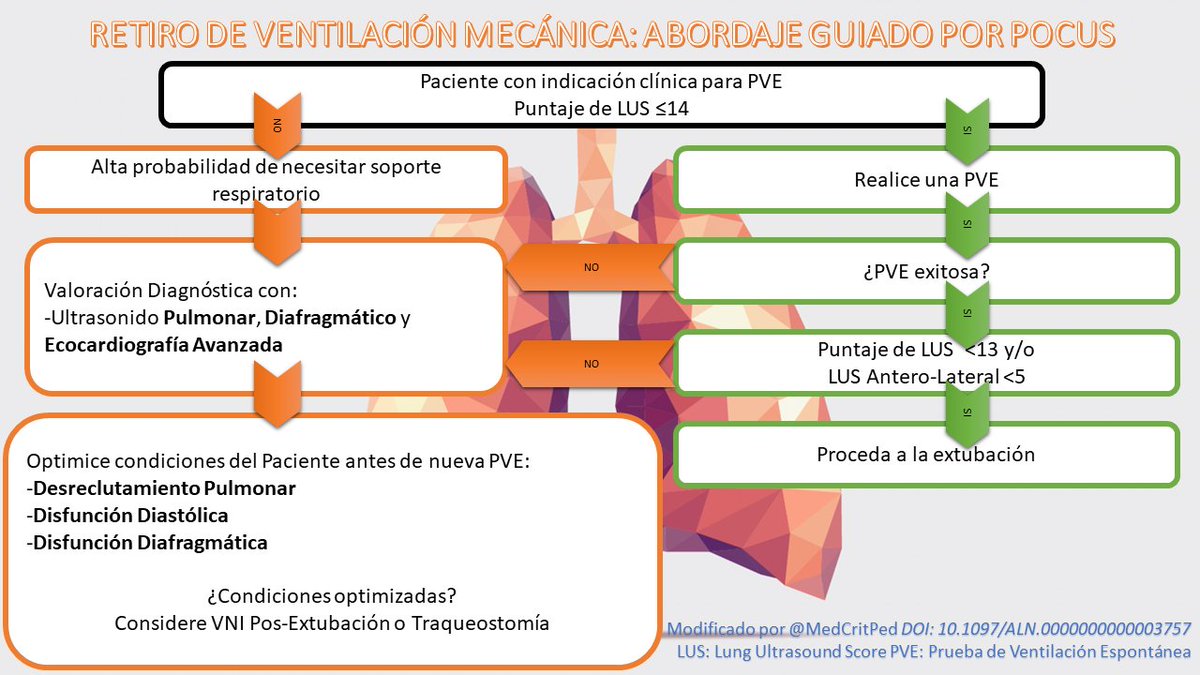
Existe un abordaje guiado por POCUS para el #Weaning de la #SoMe4MV.
Hemos modificado un poco el diagrama originar con fines de hacerlo visualmente más atractivo y menos confuso. Ahí aparece la referencia original.
Hemos modificado un poco el diagrama originar con fines de hacerlo visualmente más atractivo y menos confuso. Ahí aparece la referencia original.
La Cereza del Pastel
Si hay ABCDE, entonces hay ABCDEF.
F de Futuro #Future
¿Hacia dónde vamos?
Varios estudios se están realizando con respecto a US pulmonar y Ventilación Mecánica.
Si hay ABCDE, entonces hay ABCDEF.
F de Futuro #Future
¿Hacia dónde vamos?
Varios estudios se están realizando con respecto a US pulmonar y Ventilación Mecánica.

#APRV y US Pulmonar vs Manejo ventilatorio convencional.
Si bien el APRV ha quedado mucho a deber a como años previos se venía proponiendo, aún se sigue estudiando y con US asociado.
Francia.
Si bien el APRV ha quedado mucho a deber a como años previos se venía proponiendo, aún se sigue estudiando y con US asociado.
Francia.

Fracción de Acortamiento vs Pesofágica.
Se analizará su correlación, en pacientes a los que se le realizarán procedimientos quirúrgicos electivos.
Bélgica.
Se analizará su correlación, en pacientes a los que se le realizarán procedimientos quirúrgicos electivos.
Bélgica.

Cánula Nasal de Alto Flujo (CNAF), presencia de atelectasias y cirugía bariátrica.
Valorarán el efecto de las #CNAF para reducir atelectasias, buscando la presencia de estas con US, no con rayos-X.
Turquía.
Valorarán el efecto de las #CNAF para reducir atelectasias, buscando la presencia de estas con US, no con rayos-X.
Turquía.

Y el que personalmente más espero. Valoración de sobredistención por US Pulmonar.
Se realizará tomografía por impedancia electrónica y US pulmonar con técnica de track-point. Imagina los beneficios si se logran obtener imágenes/datos con US de sobredistención pulmonar.
Italia.
Se realizará tomografía por impedancia electrónica y US pulmonar con técnica de track-point. Imagina los beneficios si se logran obtener imágenes/datos con US de sobredistención pulmonar.
Italia.

Gracias a la #SOPEMI y a la invitación de @JesusDo14820984 para participar con todos ustedes y demás ponentes.
Como los #Thundercats:
"Ve más allá de lo evidente" con POCUS.
Fin de hilo. Abierto a los comentarios y aportaciones.
Como los #Thundercats:
"Ve más allá de lo evidente" con POCUS.
Fin de hilo. Abierto a los comentarios y aportaciones.

Unroll @threadreaderapp.
• • •
Missing some Tweet in this thread? You can try to
force a refresh